- Каким должен быть размер живота на разных сроках беременности
- Высота стояния дна матки
- Как измерить высоту стояния дна матки
- Техника измерения высоты стояния дна матки
- Таблица высоты стояния дна матки по неделям беременности
- Окружность живота при беременности
- Определение предположительной массы плода по окружности живота и высоте стояния дна матки
- Какая норма показателей существует и от чего она зависит
- Таблица окружности живота при беременности
- Как правильно измерять окружность живота при беременности
- Что значат отклонения от нормы
- Окружность живота больше нормы
- Окружность живота меньше нормы
- Форма живота при беременности
II. Алгоритмы выполнения манипуляций
По дисциплинам «Акушерство» и «Гинекология»
Наружное измерение таза
Цели:
— оценить размеры малого таза (которые непосредственному измерению недоступны);
— прогнозировать течение родов.
1. Материальные ресурсы:
§ Ветошь для обработки.
2. Методика выполнения медицинской услуги.
2.1 Подготовка к процедуре:
o Объяснить пациентке ход манипуляции и получить согласие на ее проведение.
o Вымыть руки; постелить на кушетку пеленку, предложить беременной опорожнить мочевой пузырь, лечь на спину, согнуть ноги в тазобедренных и коленных суставах (для расслабления мышц живота).
o Освободить живот от одежды.
o Стать справа лицом к пациентке.
o Приготовить тазомер.
2.2 Выполнение процедуры:
Обычно измеряют четыре размера таза: три поперечных и один прямой.
· Distantia spinarum – дистанция спинарум – расстояние между передневерхними остями подвздошных костей. Пуговки тазомера прижать к наружным краям передневерхних остей. Размер этот равняется 25 – 26 см.
· Distantia cristarum – дистанция кристарум – расстояние между наиболее отдаленными точками гребней подвздошных костей. После измерения дистанции спинарум пуговки тазомера передвигать с остей по наружным краям гребней подвздошных костей до определения наибольшего расстояния. Это и есть дистанция кристарум. Размер в среднем равняется 28 – 29 см.
· Distantia trochanterica – расстояние между большими вертелами бедренных костей. Отыскать наиболее выдающиеся точки больших вертелов и прижать к ним пуговки тазомера. Этот размер равен 31 – 32 см.
Имеет значение соотношение между поперечными размерами: в норме разница между ними равна 2 см; разница менее 2 см указывает на отклонение от нормы в строении таза.
· Conjugata externa – наружная конъюгата – прямой размер таза. Женщина поворачивается на бок, нижележащую ногу сгибает в тазобедренном и коленном суставах, вышележащую вытягивает. Пуговку одной ветви тазомера установить на середине верхне-наружного края симфиза, другой – прижать к надкрестцовой ямке. Надкрестцовая ямка совпадает с верхним углом крестцового ромба. Для уточнения расположения надкрестцовой ямки скользят пальцами по остистым отросткам поясничных позвонков по направлению к крестцу, ямка определяется под выступом остистого отростка последнего поясничного позвонка. Наружная конъюгата в норме равна 20 – 21 см. Наружная конъюгата имеет важное значение: по её величине можно судить о размере истинной конъюгаты.
· По окончании манипуляции провести дезинфекцию рабочего места. Вымыть и высушить руки. Записать полученные данные.
Измерение индекса Соловьева
Индекс Соловьёва – окружность лучезапястного сустава, в норме 14 см.
Цель:
— вычислить истинную конъюгату.
1. Материальные ресурсы:
§ Ветошь для обработки.
2. Методика выполнения медицинской услуги.
a. Подготовка к процедуре:
o Объяснить пациентке ход манипуляции и получить согласие на ее проведение.
o Вымыть руки; постелить на кушетку пеленку, предложить беременной сесть.
o Стать лицом к пациентке.
o Приготовить сантиметровую ленту.
b. Выполнение процедуры:
· Сантиметровой лентой измерить окружность лучезапястного сустава на правой руке пациентки.
· По окончании процедуры провести дезинфекцию рабочего места. Вымыть и высушить руки. Записать полученные данные.
Если индекс Соловьёва менее14 см, при вычислении истинной конъюгаты из диагональной вычитают 1,5 см.
При индексе Соловьева более 14 см, вычитают 2,5 см.
При индексе Соловьёва 14 см, вычитают 2 см.
Измерение диагональной коньюгаты
Conjugata diagonalis – расстояние от нижнего края симфиза до наиболее выдающейся точки мыса крестца, равна 12,5 – 13 см.
Измеряется при влагалищном исследовании.
Цель:
—вычислить истинную конъюгату.
1. Материальные ресурсы:
§ Ветошь для обработки.
2. Методика выполнения медицинской услуги.
2.1 Подготовка к процедуре:
o Объяснить пациентке ход манипуляции и получить согласие на ее проведение.
o Вымыть руки; постелить на кресло пеленку, предложить пациентке лечь на кресло.
o Надеть стерильные перчатки.
2.2 Выполнение процедуры:
· Развести левой рукой малые половые губы.
· Указательный и средний пальцы правой руки ввести во влагалище. Безымянный и мизинец согнуть, тыл пальцев упирается в промежность. Введенные пальцы продвигать к мысу: если мыс достижим, то кончик среднего пальца фиксируется на его верхушке, а ребро ладони упирается в нижний край симфиза.
· Указательным пальцем другой руки отметить место соприкосновения исследующей руки с нижним краем симфиза.
· Не отнимая указательного пальца от отмеченной точки, правую руку, находящуюся во влагалище, извлечь из него. Помощник измеряет расстояние от кончика среднего пальца до отметки на руке (диагональную конъюгату) тазомером или сантиметровой лентой.
· По окончании процедуры провести дезинфекцию рабочего места. Вымыть и высушить руки. Записать полученные данные.
Измерение окружности живота и высоты стояния дна матки
Цели:
— определить срок беременности;
— определить динамику роста беременной матки.
Измерение окружности живота проводят с 20 недель беременности.
1. Материальные ресурсы:
§ Ветошь для обработки поверхностей.
2. Методика выполнения медицинской услуги.
2.1 Подготовка к процедуре:
o Объяснить пациентке ход манипуляции и получить согласие на ее проведение.
o Вымыть руки, приготовить сантиметровую ленту.
o Постелить на кушетку индивидуальную пеленку.
o Предложить беременной опорожнить мочевой пузырь; лечь на спину, согнув ноги в тазобедренных и коленных суставах (для расслабления мышц живота); освободить живот от одежды.
o Стать справа лицом к пациентке.
2.2 Выполнение процедуры:
· Сантиметровую ленту подвести под спину беременной на уровне середины поясничной области и соединить спереди на уровне пупка.
· Окружность живота в конце беременности 90 – 100 см. Окружность больше 100 см обычно наблюдается при многоводии, многоплодии, крупном плоде, поперечном положении плода, ожирении.
· Один конец сантиметровой ленты приложить к середине верхнего внутреннего края симфиза и прижать правой рукой, другой конец положить свободно по средней линии. Ребром левой руки вести по сантиметровой ленте до наиболее выдающейся точки матки.
· В 36 недель беременности эта высота равна 36 – 37 см, а к началу родов – 32 см (дно матки опускается). Высоту стояния дна матки можно определить и акушерским тазомером.
· По окончании манипуляции провести дезинфекцию рабочего места. Вымыть и высушить руки. Записать полученные данные.
Не нашли то, что искали? Воспользуйтесь поиском:
Лучшие изречения: Только сон приблежает студента к концу лекции. А чужой храп его отдаляет. 8787 — 

78.85.4.207 © studopedia.ru Не является автором материалов, которые размещены. Но предоставляет возможность бесплатного использования. Есть нарушение авторского права? Напишите нам | Обратная связь.
Отключите adBlock!
и обновите страницу (F5)
очень нужно
Одним из показателей нормального развития беременности женщины является постепенное изменение формы живота и рост его окружности. Если не диагностируется никаких патологий и вынашивание ребенка протекает без отклонений, то живот будущей матери будет увеличиваться пропорционально росту плода внутри матки.
Каким должен быть размер живота на разных сроках беременности
На 20-ой неделе беременности живот становится очень заметным даже у тех беременных, у которых до этого он был очень маленьким. Он начинает активно расти и приобретает определенную форму. С этой недели гинеколог начинает активно следить за размерами живота во время осмотра в женской консультации. При оценке размеров он ориентируется на два параметра: окружность живота и высоту стояния дна матки. Врачом производится сравнение полученных ранее показателей с теми, что выявлены на текущей консультации. Таким образом, гинеколог смотрит за изменением показателей в динамике и на основании их может сделать выводы о сроке беременности, развитии плода, примерной массе плода, наличии многоводия или маловодия. Если живот не увеличивается или наоборот сильно растет, то беременная отправляется на ультразвуковое обследование для исключения патологии.
Высота стояния дна матки
Чтобы определить этот параметр, врач оценивает расстояние от верхнего края лонного сочленения до дна матки. Так, если женщина вынашивает ребенка уже 20 недель, то дно находится на 2 см ниже уровня пупка, еще спустя четыре недели оно поднимется и будет на одном уровне с пупком. Уже к 28 неделе беременности дно матки оказывается выше пупка на несколько сантиметров, а к 36-38 неделям беременности дно матки достигает грудины, это максимальная высота за всю беременность и равняется 36-38 см. Возможны и некоторые отступления от нормы с учетом индивидуальных особенностей, роста, массы тела женщины, скорости развития плода, но обязательным условием является постоянный рост показателя в динамике. Обычно высота стояния дна матки (в см) в течение II и III триместра совпадает со сроками, определенными при помощи УЗИ в неделях. Если же высота стояния дна матки меньше срока беременности или больше — это не повод для беспокойства, главное чтобы показатель плавно увеличивался от исходного. Таким образом, данный показатель увеличивается на протяжении беременности, только незадолго перед родами дно матки начинает опускаться.
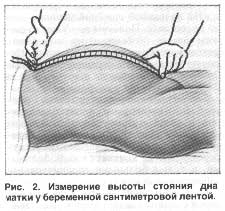
Как измерить высоту стояния дна матки
Перед процедурой следует опорожнить мочевой пузырь иначе показания могут быть неточными.
Техника измерения высоты стояния дна матки
1. Беременная снимает верхнюю одежду и ложится на кушетку.
2. Врач при помощи сантиметровой ленты или тазомера врач измеряет расстояние от верхнего края симфиза (лобка) до наиболее выдающейся точки дна матки.
3. Полученные данные заносятся в обменную карту и карту, которая находится в женской консультации.
Таблица высоты стояния дна матки по неделям беременности
| Срок беременности | ВСДМ в см |
| 12 недель | 2-6 |
| 16 недель | 10-18 |
| 20 недель | 18-24 |
| 22 недели | 20-26 |
| 24 недели | 22-27 |
| 26 недель | 24-28 |
| 28 недель | 26-30 |
| 30 недель | 28-32 |
| 32 недели | 30-34 |
| 34 недели | 32-35 |
| 36 недель | 34-38 |
| 37 недель | 35-38 |
| 38 недель | 36-38 |
| 39 недель | 34-38 |
| 40 недель | 34-36 |
Окружность живота при беременности
В ходе вынашивания ребенка матка в размерах существенно становится больше, такие изменения связаны не только с ростом плода как таковым, но и происходят в связи с увеличением плаценты, амниотической жидкости и плодных оболочек. При осмотре у врача до 12 недели беременности гинеколог не всегда может определить при пальпации наличие плода в матке, так как она все еще находится в пределах тазовых костей. Но уже на 13-14 неделе беременности наблюдается поднятие матки над лонным сочленением. Но окружность живота целесообразно измерять только начиная с 20 недели беременности, потому что с этого момента живот округляется и становится хорошо видимым. Поэтому в следующие визиты врач постоянно будет измерять окружность живота.
Каких-то особых приспособлений при этом не используется – потребуется лишь обыкновенная сантиметровая лента. Далее медик смотрит предыдущие записи и оценивает динамику развития ребенка. По мере его роста будет и пропорционально увеличиваться окружность живота (рост живота во время беременности по неделям представлен в таблице ниже). Такие данные позволяют назвать приблизительную массу ребенка и определить ориентировочно срок беременности, ориентируясь на среднестатистические показатели.
Определение предположительной массы плода по окружности живота и высоте стояния дна матки
Для определения предположительного веса плода следует умножить два показателя — высоту дна матки и окружность живота. Погрешность при таком методе исследования может быть достаточно велика — от 150 до 300 гр.
Итак, формула для вычисления:
Предположительный вес плода (кг) = высота стояния дна матки (см) * окружность живота (см).
Какая норма показателей существует и от чего она зависит
При оценке измерения окружности живота берется во внимание множество факторов. Один из них – это телосложение и вес пациентки. Так, если еще до вынашивания ребенка у матери наблюдались отклонения, имелся лишний вес, то полученные результаты при помощи сантиметровой ленты оказываются не столь информативными, ведь при этом учитывается толщина подкожно-жирового слоя. По этой причине врач обязан проводить измерения при каждом последующем посещении женской консультации и наблюдать изменения в динамике.
Больше всего увеличение окружности живота наблюдается в течение второй половины третьего триместра (диагностируется увеличение с 80 см до 95-100 см в период с 32 недели беременности по 36-38 неделю). Как уже отмечалось ранее, по мере роста окружности живота меняется и положение матки – она поднимается. Так происходит вплоть до 36 недели. В итоге врач может определить, что матка находится у края реберной дуги.
Далее по мере приближения к родам происходят изменения. Если ребенок лежит в матке продольно, то предлежащая часть опускается к малому тазу, при этом также отмечается уменьшение высоты стояния дна матки. Однако живот все еще растет – подобное говорит о приближении момента родоразрешения. Когда врач диагностирует такой процесс, оказывается целесообразно направить женщину в приемный покой родильного дома, это наиболее целесообразно при наличии каких-либо патологий сердца, почек, резус конфликта матери и плода или прочих заболеваний, при которых необходима госпитализация в специализированный роддом.
Таблица окружности живота при беременности
| Срок беременности | ОЖ в см |
| 20 недель | 70-75 |
| 22 недели | 72-78 |
| 24 недели | 75-80 |
| 26 недель | 77-82 |
| 28 недель | 80-85 |
| 30 недель | 82-87 |
| 32 недели | 85-90 |
| 34 недели | 87-92 |
| 36 недель | 90-95 |
| 38 недель | 92-98 |
| 40 недель | 95-100 |
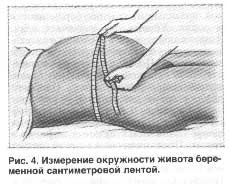
Как правильно измерять окружность живота при беременности
Самое первое требование – горизонтальное положение женщины. Измерение окружности именно в таком положении позволяет исключить влияние на результаты ослабления передней брюшной стенки, состояния позвоночника. Также необходимо, чтобы мочевой пузырь и кишечник беременной были пусты, поскольку это позволит избежать искусственного увеличения объема живота. Во время измерения гинеколог использует обычную сантиметровую ленту, которую располагают так, чтобы она проходила в точке самого глубокого изгиба позвоночника (поясничный лордоз), а спереди ленту размещают строго по пупку. Считается, что соблюдение методики измерения позволяет получить максимально достоверные результаты.
Что значат отклонения от нормы
Основная информация для врача – это все данные, полученные в ходе предыдущих визитов, именно на их основе проводится анализ соответствия увеличения окружности живота и статистических норм. Если выясняется, что показатель слишком велик или, наоборот, слишком мал для определенного срока, то это является звоночком для поиска причин подобных нехарактерных изменений.
Окружность живота больше нормы
Размеры живота более 100 см в объеме на поздних сроках беременности могут свидетельствовать о многоводье, многоплодии, большой величине ребенка, его неправильном положении и ожирении. Если гинеколог обнаружил, что окружность серьезно превышает норму, то женщину отправляют на дополнительное обследование, которое поможет выявить причины.
Это могут быть внутриутробные инфекции, тяжелые отклонения в развитии плода. Также при превышении границы в 100 см после 38 недели беременности необходимо экстренное обследование на предмет возможного поперечного расположения ребенка в матке. Если подозрение подтвердится, то это повышает вероятность возникновения осложнений в первый и второй период естественных родов. В таком случае беременную в срочном порядке помещают в стационар, где выбирают наиболее подходящую тактику родоразрешения. Обычно проводится кесарево сечение, иногда, когда есть противопоказания к оперативному родоразрешению, возможно вмешательство непосредственно во время родов, однако это бывает крайне редко, так как вероятен риск повреждения плода.
Также в некоторых случаях встречается незначительное увеличение окружности живота при беременности в отличие от норм при таких редких заболеваниях как пузырный занос и хорионэпителиома. Если все же подозрение не ложное и подтверждается на УЗИ, то пациентка направляется к гинекологу-онкологу для дальнейшего лечения.
Окружность живота меньше нормы
Помимо чрезмерного увеличения окружности живота бывают и отставания от нормы, тогда тоже необходимо провести дополнительное обследование беременной, которое позволит выявить возможную фетоплацентарную недостаточность, грозящую плоду нарушением питания и задержкой в росте. Также недостаточный размер живота свидетельствует о маловодии, которое может быть в результате позднего гестоза или при истинном или ложном перенашивании. Маловодие может привести к непроизвольному выкидышу, отставанию в физическом и психическом развитии плода и преждевременными родам.
Когда проверка окружности живота (при условии регулярного посещения врача) показывает резкое уменьшение объема, а также наравне с этим наблюдается уменьшение активности плода или его полное отсутствие, то женщина должна быть как можно скорее госпитализирована. Перечисленные симптомы и показатели – признак развития тяжелых осложнений, не исключена даже антенатальная гибель плода или остановка развития.
Женщине не рекомендуется самостоятельно измерять окружность живота, лучше всего доверить подобную процедуру гинекологу в женской консультации, так как при самостоятельном измерении могут быть погрешности, а лишнее волнение беременной женщине не к чему. Также стоит иметь в виду, что нет смысла измерять объем живота всего лишь несколько раз за весь период беременности, так как важность такой на первый взгляд простой манипуляции в ее регулярности. Периодическое наблюдение позволяет оценить рост плода в динамике. Но вместе с тем нужно не забывать, что окружность живота у каждой женщины на одном и том же сроке может быть разной, то есть показатели сугубо индивидуальны. Если у врача возникнут сомнения или подозрения, то он назначит прохождение внепланового УЗИ.
Форма живота при беременности
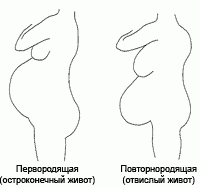
Форма живота во время беременности может отличаться, но обычно у женщин она яйцевидная: у рожающих впервые, она немного заостренная кверху, а у тех, кто забеременел повторно – живот несколько обвисает снизу.
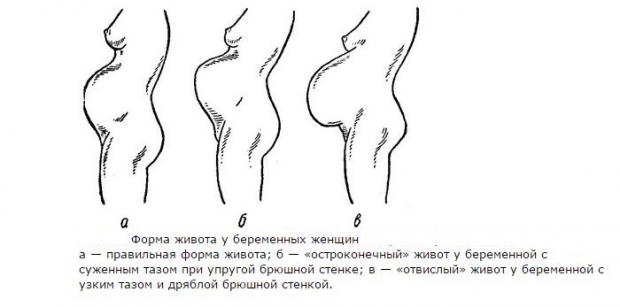
Кроме этого форма живота может зависеть от анатомических особенностей. У беременных с узким тазом и накаченным прессом живот остроконечный и направлен вверх. У беременных с узким тазом и слабой брюшной стенкой живот наоборот направлен вниз и отвислый.
Оценивая форму живота, гинеколог может выявить отклонения. В тех случаях, когда живот похож на поперечный овал, есть подозрения на неправильное положение ребенка внутри матки, и в таком случае потребуется определить положение плода по методу Леопольда-Левицкого, но лучше назначить УЗИ.
На основание показателей окружности живота, высоты стояния дна матки и формы живота нельзя поставить диагноз. Измерение этих показателей лишь помогает врачу акушеру-гинекологу сделать выводы о течении беременности и о целесообразности назначения других процедур и исследований. Кроме этого эти показатели могут быть сугубо индивидуальными и не укладываться в стандартные нормы, поэтому их наблюдают только в динамике.
Цели:
— определение срока беременности;
— динамики развития плода.
Измерение живота проводят с 20 недель беременности.
Подготовительный период.
— Объяснить пациентке ход манипуляции и получить согласие на ее проведение.
— Вымыть руки, приготовить сантиметровую ленту.
— Постелить на кушетку индивидуальную пеленку.
— Предложить беременной опорожнить мочевой пузырь; лечь на спину, согнув ноги в тазобедренных и коленных суставах (для расслабления мышц живота); освободить живот от одежды.
— Стать справа от неё лицом к лицу пациентки.
Техника выполнения.
· Сантиметровая лента подводится под спину беременной на уровне середины поясничной области и соединяется спереди на уровне пупка. Окружность живота в конце беременности 90 – 100 см. Окружность больше 100 см обычно наблюдается при многоводии, многоплодии, крупном плоде, поперечном положении плода, ожирении.
· Один конец сантиметровой ленты прикладывается на уровне верхнего края симфиза и прижимается правой рукой, другой конец кладётся свободно по средней линии. Ребром левой руки фельдшер ведет по сантиметровой линии до наиболее выдающейся точки матки. В последние 2 – 3 недели беременности эта высота равна 36 – 37 см, а к началу родов – 34 – 35 см (дно матки опускается). Высоту стояния дна матки можно определить и тазомером.
ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 5
1. Диагноз: беременность 34 недели. Поперечное положение плода, II позиция. Седловидная матка.
2 позиция, т.к. головка справа.
2. Проблемы настоящие: поперечное положение плода, седловидная матка, беспокойство за исход беременности и родов.
Проблемы потенциальные: невынашивание, клинически узкий таз, разрыв матки, гибель матери и плода.
3. Тактика акушерки:госпитализация в 36 недель для обследования и подготовки к кесареву сечению.
4. Причиной неправильного положения плода может быть: предлежание плаценты, синехии в матке, аномалии развития матки, миоматозные субмукозные узлы, многоводие, многоплодие, дряблая передняя брюшная стенка у многорожавших.
Задача № 2.
Диагноз: головное предлежание, лицевое вставление, передний вид по спинке, 2 период родов.
Прогноз родов: самопроизвольные роды невозможны.
Алгоритм манипуляции: биомеханизм родов при лицевом предлежании.
· 1 момент – головка плода устанавливается в максимально разогнутом состоянии лицевой линией в поперечном размере входа в малый таз своим вертикальным размером (9, 5 см), губы и нос в центре таза – проводная точка;
· 2 момент – внутренний поворот головки спинкой кзади, подбородком кпереди; поворот заканчивается, когда лицевая линия устанавливается в прямом размере выхода таза, подбородок под симфизом;
· 3 момент – рождение головки; образуется точка фиксации – подъязычная кость и нижний край симфиза – вокруг которой происходит сгибание головки; рождаются личико, темя, затылок;
· 4 момент – внутренний поворот плечиков и наружный поворот головки; совершается также как и при затылочном предлежании; родовая опухоль расположена в области губ и носа.
ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 6
Задача № 1.
1. Диагноз: беременность 38 недель, подозрение на предлежание плаценты, кровотечение, гипоксия плода.
Предлежание плаценты т.к. матка не возбудима при наличии кровотечения, гипоксия плода, т.к. ЧСС 120 уд./мин.
2. Проблемы настоящие:кровотечение, гипоксия плода, беспокойство за исход родов и жизнь ребенка.
Проблемы потенциальные: геморрагический шок, ДВС-синдром, гибель плода и матери.
3. Тактика акушерки:вызвать врача, измерить АД, подсчитать пульс, оценить цвет кожных покровов и слизистых, подготовить теплые зеркала, начать инфузионную терапию, при подтверждении кровотечения из матки развернуть операционную, провести профилактику гипоксии плода, готовить беременную к операции.
4. Гипоксия плода связана с нарушением маточно-плацентарного кровообращения при нарушении строения плаценты, гипертонии, гестозе, экстрагенитальной патологии (сердечно-сосудистые заболевания, анемия, диабет и др.), тромбообразовании, длительной повышенной возбудимости матки. Диагноз ставится на основании КТГ, ЭКГ и ФКГ плода, амниоскопии (зеленые воды), УЗИ с допплерометрией. Лечение: вдыхание кислорода, 40% глюкоза в/в, кокарбоксилаза, аскорбиновая кислота, актовегин вв.
Задача № 2.
Диагноз: смешанное ягодичное предлежание, II период родов.
Тактика: ввести но-шпу, оказать классическое ручное пособие при смешанном ягодичном предлежании, после рождения плода ввести метилэгобревин вв.
Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Опора деревянной одностоечной и способы укрепление угловых опор: Опоры ВЛ — конструкции, предназначенные для поддерживания проводов на необходимой высоте над землей, водой.